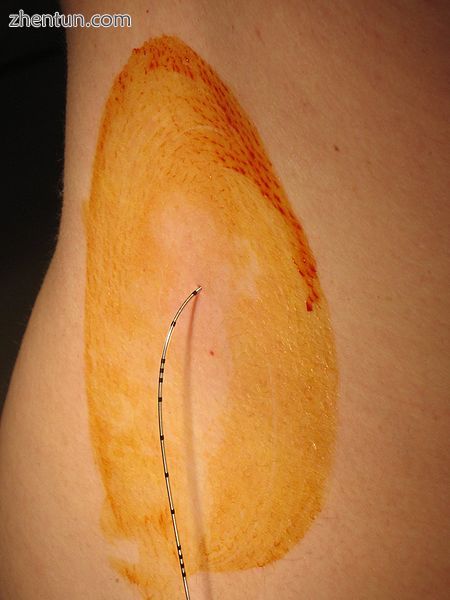
一种新插入的腰椎硬膜外导管。该部位已经用碘酊制备,尚未使用敷料。沿着导管的轴可以看到深度标记。
硬膜外给药(来自古希腊语,“on,on”+ dura mater)是一种医学给药途径,其中诸如硬膜外镇痛和硬膜外麻醉或造影剂的药物被注射到脊髓周围的硬膜外腔中。硬膜外途径经常被某些医师和护士麻醉师用于施用局部麻醉剂,并且偶尔用于施用诊断(例如放射性对比剂)和治疗性(例如糖皮质激素)化学物质。硬膜外技术通常涉及通过置于硬膜外腔中的导管注射药物。注射可以通过阻止脊髓内或脊髓附近的神经纤维传递信号而导致感觉丧失 - 包括疼痛感。
“单次”腰椎硬膜外麻醉技术最早由西班牙军事外科医生菲德尔·帕格斯(FidelPagés,1886-1923)于1921年开发。[1]
目录
1 与脊髓麻醉的区别
2 适应症
3 禁忌
4 副作用
5 并发症
6 解剖
7 技术
8 特殊情况
8.1 分娩时硬膜外镇痛
8.2 术后硬膜外镇痛
8.3 尾侧硬膜外镇痛
8.4 联合脊髓硬膜外技术
8.5硬 膜外类固醇注射
8.6 硬膜外血液补片
9 历史
10 参考
与脊髓麻醉的区别
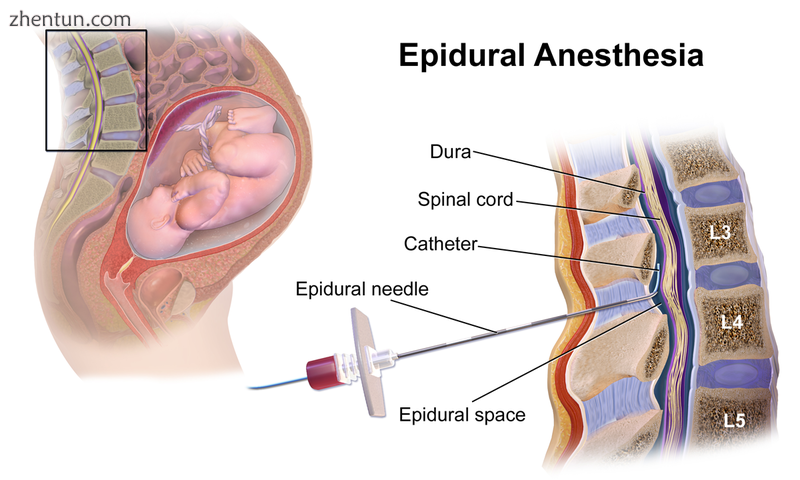
硬膜外麻醉。
脊髓麻醉是一种将局部麻醉药注入脑脊液的技术。这种技术与硬膜外麻醉有一些相似之处,非专业人士经常会混淆这两种技术。重要的区别包括:
为了实现硬膜外镇痛或麻醉,通常需要比脊柱镇痛或麻醉更大剂量的药物。
硬膜外镇痛或麻醉的镇痛开始比脊髓镇痛或麻醉更慢,这也使血压逐渐降低。
可以沿着脊柱(颈椎,胸椎,腰椎或骶骨)的任何地方进行硬膜外注射,而脊柱注射更经常在第二腰椎椎体下方进行以避免刺穿并因此损伤脊髓。
使用硬膜外途径比使用脊髓途径更容易实现节段性镇痛或麻醉。
与脊柱镇痛或麻醉相比,留置导尿管更常用于硬膜外镇痛或麻醉。
硬膜外给药可以通过导管术后(并在术中重新给药)继续,而脊髓麻醉通常是单次注射。
适应症
将药物注入硬膜外腔主要用于镇痛。这可以使用许多不同的技术并且由于各种原因来执行。另外,硬膜外镇痛的一些副作用在某些情况下可能是有益的(例如,如果受试者患有外周血管疾病,则血管舒张可能是有益的)。当将导管放入硬膜外腔(见下文)时,如果需要,可连续输注数天。可以使用硬膜外镇痛:
仅用于镇痛,不考虑手术。用于缓解疼痛(例如在分娩中)的硬膜外注射或输注不太可能引起肌肉力量的损失,但是如果需要,随后可以方便地增加以足以进行手术。
作为全身麻醉的辅助手段。除全身麻醉外,麻醉师可以使用硬膜外镇痛。这可能会降低患者对阿片类镇痛药的需求。这适用于各种手术,例如妇科手术(例如子宫切除术),整形外科手术(例如髋关节置换术),一般手术(例如剖腹手术)和血管手术(例如开放性主动脉瘤修复术)。
作为外科麻醉的唯一技术。一些手术,最常见的剖腹产手术,可以使用硬膜外麻醉剂作为唯一技术进行。这可以允许患者在手术期间保持清醒。麻醉所需的剂量远高于镇痛所需的剂量。
对于术后镇痛,在手术期间硬膜外是用作单一麻醉剂还是与全身麻醉一起使用。如果插入导管,则通常在手术后几天内将镇痛药施用于硬膜外腔。通过使用患者控制的硬膜外镇痛(PCEA)输注泵,患者可以通过硬膜外导管补充硬膜外输注,偶尔补充剂量的输注药物。
用于治疗背痛。在硬膜外腔内注射镇痛药和类固醇可以改善某些形式的背痛。见下文。
用于治疗终末期护理中的慢性疼痛或缓解症状,通常在短期或中期。
当一个人上升脊柱时,硬膜外腔更难以进入(因为脊柱在上升并填充硬膜外腔时会获得更多的神经,从而留下更少的错误空间),因此硬膜外技术最适合在较低位置的任何地方进行镇痛。身体和胸部一样高。它们(通常)不太适合用于颈部或手臂的镇痛,并且不适用于头部(因为头部的感觉神经支配直接来自大脑通过颅神经而不是通过硬膜外腔从脊髓产生。)
禁忌
虽然硬膜外镇痛和麻醉剂的使用被认为是安全有效的,但使用这些手术有一些禁忌症。
绝对禁忌症包括:[2]
耐心拒绝
安全问题包括设备,经验不足或适当的监督
严重的血液凝固病变
在注射部位附近感染
相对禁忌症包括:[2]
低血小板无异常出血
进行性神经系统疾病(因为椎管内镇痛可能进一步导致疾病进展)
ICP增加(由于硬脑膜穿刺的可能性,脑脊液漏,以及随之而来的脑干压力)
心输出量减少但稳定(例如主动脉瓣狭窄)
血容量不足(因为椎管内镇痛会降低全身血管阻力)
远程感染远离注射部位
副作用
除了阻断带有疼痛的神经外,硬膜外腔中的局部麻醉药也会以剂量依赖的方式阻断其他类型的神经。根据使用的药物和剂量,效果可能仅持续几分钟或长达数小时。硬膜外镇痛通常涉及使用阿片类药物芬太尼或舒芬太尼,布比卡因或其中一种同类物。芬太尼是一种强效阿片类药物,其效力是阿片类药物常见的吗啡和副作用的80倍。舒芬太尼是另一种阿片类药物,比芬太尼强5至10倍。如果无意中静脉注射布比卡因会引起明显的毒性,引起兴奋,紧张,口腔刺痛,耳鸣,震颤,头晕,视力模糊或癫痫发作,继而出现中枢神经系统抑制:嗜睡,意识丧失,呼吸抑制和呼吸暂停。当硬膜外麻醉剂意外插入静脉而不是硬膜外腔时,布比卡因导致多例心脏骤停死亡。[3] [4]
感觉神经纤维对局麻药的影响比运动神经纤维更敏感。[5]这意味着硬膜外麻醉可以提供镇痛,同时在较小程度上影响肌肉力量。例如,劳动妇女在分娩期间可能连续硬膜外麻醉,在不损害其移动能力的情况下提供良好的镇痛效果。如果她需要剖腹产手术,她可能会接受更大剂量的硬膜外局部麻醉。
使用的剂量越大,副作用就越明显。[6]例如,非常大剂量的硬膜外麻醉剂可引起肋间肌和胸膈(其负责呼吸)的麻痹,以及输入心脏的交感神经损失,这可能导致心率和血压的显着降低。 [6]这可能需要紧急干预,其可能包括支持气道和心血管系统。
在硬膜外局麻药和/或阿片类药物给药后,需要排尿的感觉通常会明显减少甚至消失。[7]因此,经常在硬膜外输注期间放置导尿管。[7]持续硬膜外输注局部麻醉剂溶液的人通常只有在有帮助的情况下才能行走,以减少因跌倒而受伤的可能性。
大剂量硬膜外给予阿片类药物可能会导致麻烦的瘙痒和呼吸抑制。[8] [9] [10] [11]
并发症
这些包括:
大约5%的病例没有达到镇痛或麻醉的效果,而另外15%的病例只有部分镇痛或麻醉。如果镇痛不充分,可以尝试另一种硬膜外麻醉。
以下因素与无法实现硬膜外镇痛/麻醉有关:[12]
肥胖
经产
先前硬膜外麻醉失败的历史
阿片剂正常使用史
插入时宫颈扩张超过7厘米
使用空气寻找硬膜外腔,同时插入硬膜外而不是生理盐水或利多卡因等替代品
意外硬脑膜穿刺伴头痛(常见,约100次插入[13] [14] [15])。成人腰椎的硬膜外腔仅3-5mm厚,这意味着穿过它相对容易,并且用针刺穿硬脑膜(和蛛网膜)。这可能导致脑脊液(CSF)泄漏到硬膜外腔,这可能反过来引起硬脑膜后穿刺性头痛(PDPH)。这可能是严重的,持续数天,在极少数情况下持续数周或数月。它是由CSF压力降低引起的,并且当受试者将他/她的头抬高到躺卧位置以上时,其特征在于姿势恶化。轻度PDPH可能对咖啡因和加巴喷丁的治疗有反应。[16]如果严重,可以用硬膜外血液贴片成功治疗(少量受试者自己的血液通过另一个硬膜外针头进入硬膜外腔,凝固并密封泄漏)。大多数病例随着时间自发消退。头痛模式的改变(例如,当受试者躺下时头痛加剧)应该提醒医生发生罕见但危险的并发症的可能性,例如硬膜下血肿或脑静脉血栓形成。[17]
母乳喂养延迟发作和母乳喂养时间缩短:在硬膜外麻醉后2天进行母乳喂养的研究中,硬膜外镇痛与催产素输注相结合,导致女性在产后第2天对母乳喂养产生较低的催产素和催乳素水平,这意味着产奶量减少。许多在分娩期间接受硬膜外镇痛的女性使用催产素来增加子宫收缩。[18]
血腥的水龙头(大约在30-50中发生)。[19]在手术过程中,硬膜外静脉可能会被针头无意中刺破。这是常见现象,通常不被视为并发症。在血液凝固正常的人中,永久性神经系统问题极为罕见(估计低于0.07%)。[20]然而,患有凝血病的人可能有硬膜外血肿的风险。
导管放入静脉(不常见,少于1/300)。偶尔导管可能会无意中被置入硬膜外静脉,这会导致所有麻醉剂静脉注射,导致大剂量癫痫发作或心脏停搏[21] [22](10,000次插入约1次[15])。适当的硬膜外技术包括以更加良性药物(例如利多卡因和肾上腺素)的“测试剂量”开始,其可以在施用更多心脏毒性局部麻醉剂之前引起无意静脉给药(心动过速,耳鸣)的症状以减轻这种情况。
高阻塞,如上所述(不常见,小于500中的1)。
导管错位到蛛网膜下腔(罕见,千分之一不到1)。如果导管意外错位到蛛网膜下腔(例如在未被识别的意外硬脑膜穿刺后),通常可以从导管中自由吸出脑脊液(这通常会促使麻醉师撤回导管并将其重新安置在别处),尽管偶尔也没有尽管有硬脑膜穿刺,但仍可吸出液体。[23]
如果未发现硬脑膜穿刺,可将大剂量麻醉剂直接输送到脑脊髓液中。这可能导致高阻滞,或者更少见的是整个脊柱,其中麻醉剂直接传递到脑干,导致失去知觉,有时甚至发作。
神经损伤持续不到1年(罕见,约6,700例)[24]
硬膜外脓肿形成(非常罕见,约145,000中有1例)。[24]尽管感染在平均3至5天的持续时间后仍然不常见,但感染风险会随着导管留在原位的时间而增加。[25]
硬膜外血肿形成(非常罕见,168,000中约1例)。[24]
神经损伤持续时间超过1年(非常罕见,大约1万分之240)。[24]
截瘫(250,000中有1例)。[26]
蛛网膜炎是硬膜外注射的一种罕见且具有毁灭性的并发症,其中许多声称的致病因子[27]需要疼痛专家的管理。
死亡(非常罕见,不到10万分之一)。[26]
以上数字涉及健康个体的硬膜外麻醉和镇痛。
有证据表明缺乏硬膜外镇痛增加肠道手术后吻合口破裂的风险。[28] [29]
有争议的主张:
“硬膜外麻醉和镇痛显着减缓了第二产程”。以下是这种现象的一些似是而非的假设:
催产素的释放可以通过硬膜外麻醉或镇痛由于减少压力的因素而减少刺激儿童通过阴道移出所需的子宫收缩,例如:
硬膜外镇痛可减少内分泌应激对疼痛的反应[30]
肾上腺髓质释放肾上腺素减慢了催产素的释放[31]
减轻压力和减少肾上腺释放所致的血压降低可能会减少催产素的释放,这是避免低血压的一种自然机制。[32]它也可能影响胎儿的心率。[33]
仍然看似合理(尽管在实验室环境中没有记录再现的情况下进行研究较少)是女性在胎儿前后和分娩过程中对胎儿的倾斜位置的影响。
这些假设通常假定与胎儿位置和运动的重力相互作用,如以下示例所示:
由于取向向重力的转变,横向或后胎定位可能变得更有可能。
建筑物的压力使得开始分娩和胎儿沿着阴道前进的过程中存在减少的引力辅助。
重要的是要注意胎儿的方向可以在硬膜外阻滞给药之前,期间和之后通过超声波速记来确定。对于测试第一个假设,这似乎是一个很好的实验。还应该注意的是,通过阴道的大部分胎儿运动是通过宫颈收缩实现的,因此难以确定重力及其相对于妇女在分娩中的作用(在分娩时,而不是发育中)的作用。
根据较早的观察性研究,在分娩期间进行硬膜外镇痛的女性更可能需要剖腹产[34],这引起了人们的极大关注。然而,优势证据现在支持这样的结论:在分娩期间使用硬膜外镇痛对剖宫产率没有显着影响。对11,000多名妇女进行的Cochrane评价分析证实,采用硬膜外镇痛时剖宫产率没有增加。[35]
硬膜外镇痛确实可以将第二产程的持续时间延长15至30分钟,并可能增加仪器辅助阴道分娩的速度以及催产素给药的速度。[36] [37] 有些人还担心在早期分娩时使用硬膜外镇痛是否会增加剖宫产的风险。 三项随机对照试验显示,早期开始硬膜外镇痛(宫颈扩张,<4 cm)并不会增加自发性或诱导性分娩妇女的剖宫产率,与早期开始使用肠外阿片类药物相比[38]。[39][40]
解剖学
主要文章:硬膜外腔
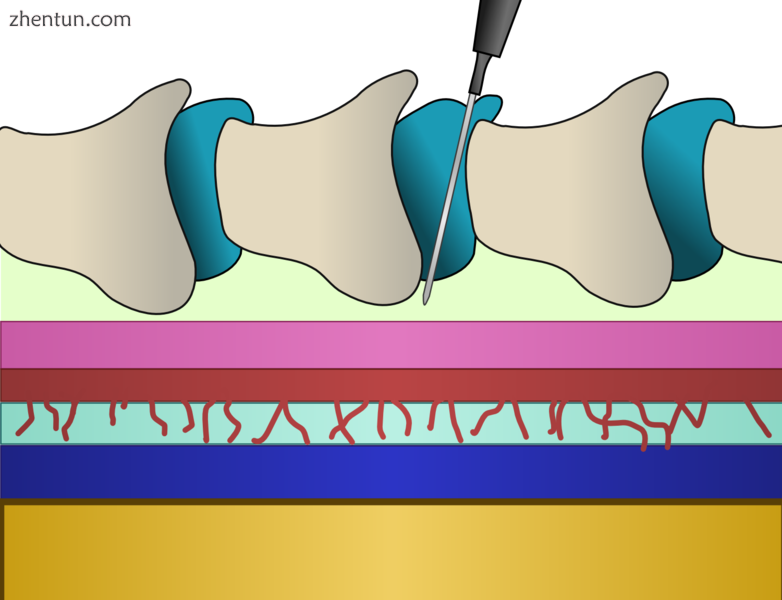
脊柱的矢状切面(未按比例绘制)。脊髓(黄色核心)与软脑膜(蓝色)紧密接触。蛛网膜(红色)存在于软脑膜的浅表,并通过许多小梁附着在其上,使其呈蜘蛛状外观。这个空间(淡蓝色)充满了脑脊液(CSF),被称为蛛网膜下腔。蛛网膜的表面是硬脑膜(粉红色),虽然它们是未连接的,但由于CSF施加的压力,它们被牢牢地压在一起。硬脑膜表面是一个空间(淡绿色),称为硬膜外腔,存在于椎体骨内表面及其支撑韧带结构之间。该空间同样被周围的组织压力压紧,因此被称为“潜在”空间。椎骨(taupe)通过棘突间韧带(青色)彼此连接。
硬膜外腔是骨性椎管内的空间,但刚好在硬脑膜外(“硬脑膜”)。与硬脑膜内表面接触的是另一种称为蛛网膜(“蛛网膜”)的膜。蛛网膜包含脊髓周围的脑脊髓液。在成人中,脊髓终止于L1和L2之间的椎间盘水平(在新生儿中它延伸到L3但可以达到低至L4),在其下方有一束被称为马尾的神经(“马尾”) )。因此,腰椎硬膜外注射具有损伤脊髓的低风险。
硬膜外针的插入包括将针穿过骨头,穿过韧带并进入硬膜外潜能空间,小心地避免在压力下穿刺含有CSF的下面的层。
技术
涉及将任何物质注入硬膜外腔的程序要求操作者在技术上熟练以避免并发症。使用香蕉或其他水果作为模型可以获得熟练程度。[41] [42]受试者可能处于坐姿,侧卧或俯卧位。[43]导管最佳放置的脊柱水平主要取决于预期手术的部位和类型或疼痛的解剖学起源。髂嵴是腰椎硬膜外注射的常用解剖标志,因为该水平大致对应于第四腰椎,其通常远低于脊髓的终止。 Tuohy针设计有90度弯曲尖端和侧孔,以沿着脊柱轴线垂直地重定向插入的导管,通常插入棘突之间的中线。当使用护理人员的方法时,针的尖端沿着称为椎板的椎骨架通过,直到到达黄韧带和硬膜外腔之前。
一些研究已经注意到,与中线相比,在医护人员方法中导管插入时间更快。还有证据表明帕拉西亚组的感觉异常发生率较低。然而,由于针穿过诸如棘旁肌等敏感结构,因此对于中医方法更痛苦并需要更多局部麻醉。[44]
随着注射器柱塞上的压力的突然丧失,操作者可能感觉到轻微的咔哒感觉,因为针尖突破黄韧带并进入硬膜外腔。从业者通常使用空气或生理盐水来识别硬膜外腔。然而,有证据表明盐水比空气更好,因为它与更好的镇痛质量和更低的硬脑膜穿刺后头痛发生率相关[44] [45]。除了失去阻力技术之外,推进针的实时观察变得越来越普遍。这可以使用便携式超声扫描仪或透视(移动X射线照片)来完成。[46]
在将针尖放置在硬膜外腔中之后,通常将导管穿过针头。然后将针头从导管上取出。通常将导管插入硬膜外腔4-6厘米。[47]通常用胶带或敷料将导管固定到皮肤上以防止其移位。
导管是精细的塑料管,麻醉剂可通过该塑料管注入硬膜外腔。许多硬膜外导管具有盲端,并且沿着轴的三个或更多个孔靠近导管的远端尖端(远端)。这不仅使注射的药剂分散在更多的脊柱水平上,而且还降低了导管阻塞的发生率。
药物的选择接受硬膜外缓解疼痛的人可以接受局部麻醉,阿片类药物或两者兼而有之。常见的局部麻醉药包括利多卡因,甲哌卡因,布比卡因,罗哌卡因和氯普鲁卡因。常见的阿片类药物包括氢吗啡酮,吗啡,芬太尼,舒芬太尼和哌替啶(在美国称为哌替啶)。与静脉注射时相比,它们以相对较小的剂量注射。有时也使用其他药剂如可乐定或氯胺酮。
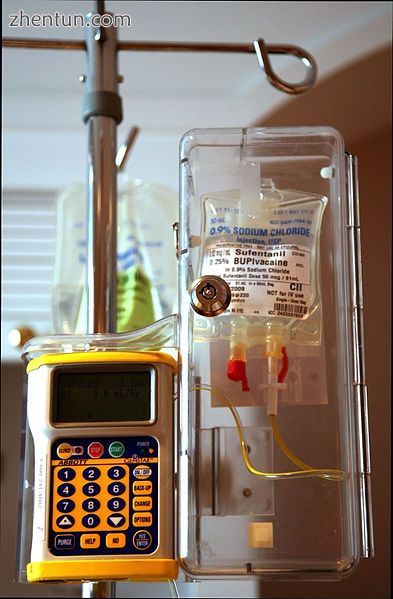
硬膜外输液泵与阿片类药物(舒芬太尼)和麻醉剂(布比卡因)在一个锁着的盒子里
推注还是输液?
对于短程序,麻醉师可以引入单剂量的药物(“推注”技术)。这最终将消失。此后,如果导管保持不受干扰,麻醉师可以重复推注。为了延长效果,可以使用连续输注药物。有证据表明,自动间歇推注技术比连续输注技术提供更好的镇痛效果,尽管总剂量相同。[48] [49] [50]
阻滞的水平和强度通常,硬膜外阻滞的作用在身体的特定水平以下记录。该水平可由麻醉师确定。高插入水平可导致下脊神经中神经功能的保留。例如,可以对上腹部手术进行胸段硬膜外麻醉,但可能对会阴(生殖器周围区域)或盆腔器官没有任何影响。[51]尽管如此,在硬膜外腔中给予非常大的体积可能会使阻滞越来越高。
阻滞的强度由所用局部麻醉溶液的浓度决定。例如,0.1%布比卡因可以为分娩妇女提供足够的镇痛作用,但可能不足以进行外科麻醉。相反,0.5%布比卡因会提供更强烈的阻滞,可能足以进行手术。
取下导管
当受试者能够服用口服止痛药时,通常移除导管。导管可以安全地保留几天,几乎没有细菌感染的风险,[52] [53] [54]特别是如果皮肤是用氯己定溶液制备的。[55]皮下隧道式硬膜外导管可留置较长时间,感染或其他并发症的风险较低。[56] [57] [58]
特殊情况
分娩时硬膜外镇痛
硬膜外镇痛在大多数情况下可以迅速缓解疼痛。它比阿片类药物和其他常见的分娩镇痛方式更有效。[35]分娩时硬膜外麻醉是这种情况下最常用的麻醉方法。药物浓度和剂量保持较低,以减少对母亲和婴儿的副作用。在分娩时,母亲在硬膜外麻醉后通常不会感到疼痛,但他们仍感到压力。女性能够承受压力,并且能够进行收缩。[59]硬膜外可乐定很少使用,但已被广泛研究用于分娩时镇痛的治疗。[60]硬膜外镇痛是一种相对安全的减轻分娩疼痛的方法。在2018年的Cochrane评价中,其中包括52项随机对照研究,涉及超过11,000名女性,其中大多数研究将硬膜外镇痛与阿片类药物进行比较,分娩时硬膜外镇痛与以下优点和缺点相关:[35]
优点缺点
比其他止痛药更能缓解疼痛
更少的婴儿需要纳洛酮来对抗母亲使用阿片类药物
减少母亲过度通气和增加婴儿的氧气供应
循环促肾上腺皮质激素减少和胎儿窘迫减少[61]
剖宫产导致胎儿窘迫的风险增加
劳动的第一和第二阶段更长
增加对催产素刺激子宫收缩的需求
血压极低的风险增加
出生后一段时间内肌肉无力的风险增加
增加液体潴留的风险
发烧的风险增加
然而,该评价发现整体剖腹产率没有差异,也没有在出生后不久对婴儿产生影响。此外,无论是否使用硬膜外麻醉,长期背痛的发生率都没有差别。[35]
尽管并发症很少见,但有些女性及其婴儿会经历并发症。对母亲的一些副作用包括头痛,头晕,呼吸困难和癫痫发作。孩子可能会出现心跳减慢,温度调节问题,并且硬膜外可能导致儿童系统中的药物含量过高。[62]
剖宫产频率的不同结果可能由不同的机构或他们的从业者解释:在顶级机构进行的硬膜外麻醉和镇痛通常不会导致剖腹产率的临床显着增加,而在排名较差的设施中剖腹产的风险似乎随着硬膜外麻醉的使用而增加。[63]
关于硬膜外镇痛的早期或晚期治疗,首次分娩的母亲的结果没有总体差异。[64]具体而言,剖腹产率,器械分娩率和分娩时间均相等,婴儿Apgar评分和脐带pH值也相同[64]。
硬膜外麻醉(低剂量非卧床硬膜外麻醉[65])排除了产妇运动,但“在分娩过程中行走,运动和改变位置有助于分娩,提高舒适度,降低并发症的风险。”[66]
一项研究得出结论,硬膜外输注含有芬太尼的女性在出生后几天内不太可能完全母乳喂养婴儿,并且在最初的24周内更有可能停止母乳喂养。[67]然而,这项研究受到批评的原因有几个,其中一个原因是本研究未对原始患者记录进行检查,因此许多硬膜外输注被认为含有芬太尼,几乎可以肯定它们不会有。[68]此外,在本研究中接受硬膜外输注的所有患者也接受了全身性哌替啶,由于通过该途径使用的药物量较高,因此更可能是导致母乳喂养任何影响的原因。如果是这种情况,那么早期的硬膜外镇痛可以避免对哌替啶的需求,从而改善母乳喂养结果,而不是使它们恶化。传统的硬膜外分娩只能在分娩的第一阶段(子宫收缩直到子宫颈完全开放)时可靠地缓解疼痛。在第二产程(胎儿通过阴道)期间,它不能可靠地缓解疼痛。
手术后硬膜外镇痛
硬膜外镇痛已被证明在手术后有几个好处,包括:
它提供有效的镇痛作用,无需使用全身阿片类药物。[69]
术后呼吸问题和胸部感染的发生率降低。[70]
术后心肌梗死(“心脏病发作”)的发生率降低[71] [72]。
对手术的压力反应减少了。[71] [73]
通过阻断交感神经系统来改善肠道的运动性。[71] [28]
在手术中使用硬膜外镇痛可以减少输血需求。[71]
尽管有这些好处,但高风险人群的生存获益并未得到证实。[74]
骶管硬膜外镇痛
硬膜外腔的尾部方法包括使用Tuohy针,静脉导管或皮下注射针刺穿骶尾部膜。在该水平注射局部麻醉剂可导致会阴和腹股沟区域的镇痛和/或麻醉。尾部硬膜外技术通常用于腹股沟,骨盆或下肢手术的婴儿和儿童。在这个人群中,尾部硬膜外镇痛通常与全身麻醉相结合,因为大多数儿童在采用局部麻醉作为唯一方式时不能耐受手术。
联合脊髓硬膜外技术
主要文章:联合脊髓和硬膜外麻醉
对于某些手术,麻醉师可以选择将快速起效和可靠,密集的脊髓麻醉阻滞与硬膜外麻醉的术后镇痛效果相结合。这称为联合脊髓和硬膜外麻醉(CSE)。从业者可以将脊髓麻醉剂插入一个水平,并将硬膜外麻醉剂插入相邻水平。或者,在用Tuohy针定位硬膜外腔后,可以通过Tuohy针将脊髓针插入蛛网膜下腔。然后给予脊柱剂量,撤回脊柱针,并且正常插入硬膜外导管。这种被称为“穿针”技术的方法可能与将导管放入蛛网膜下腔的风险稍高有关。
硬膜外类固醇注射
主要文章:硬膜外类固醇注射
硬膜外类固醇注射可用于治疗由椎间盘突出症,退行性椎间盘疾病和椎管狭窄等病症引起的神经根病,神经根痛和炎症。类固醇可以在颈部,胸部,腰部或尾部/骶骨水平注射,这取决于病理(疾病,病症或损伤)所在的特定区域。
硬膜外血液补片
主要文章:硬膜外血液补片
硬膜外血液补片可用于治疗硬膜外穿刺性头痛,大约1.5%的硬膜外椎管内手术中发生意外硬脑膜穿刺引起的脑脊液漏。[2] 将少量患者自身的血液注入硬膜外腔,凝固并关闭穿刺部位。[75] 另一种理论认为注射血液抵消了穿刺中脑脊液的减少。
历史
主要文章:椎管内麻醉的历史
菲德尔·帕格斯于1909年在梅利利亚的码头医院探望受伤的士兵。
1885年,美国神经病学家詹姆斯伦纳德科宁(1855-1923),新泽西州莫里斯敦的橡果大厅,是第一个进行椎管内阻滞的人,当时他向健康男性志愿者的硬膜外腔注射了111毫克可卡因[76](虽然当时他认为他正在将它注入蛛网膜下腔。)[77]
1901年,Fernand Cathelin(1873-1929)首次报道通过骶骨裂孔注射局部麻醉剂,通过硬膜外腔阻塞最低的骶神经和尾椎神经。[2]
1921年,西班牙军事外科医生菲德尔·帕格斯(1886-1923)开发出“单次”腰椎硬膜外麻醉技术[1],后来由意大利外科医生Achille Mario Dogliotti(1897-1966)推广[78]。
1931年,罗马尼亚人Eugen Bogdan Aburel描述了在分娩时放置连续硬膜外导管以缓解疼痛的技术[79] [80]。
1933年,意大利人Achile Mario Dogliotti(1897-1966)描述了阻力技术的丧失,阿根廷人Alberto Gutierex描述了悬滴技术,以确定硬膜外腔何时进入。[80] [2]
1941年,美国人Robert Andrew Hingson(1913-1996)和Waldo B. Edwards使用留置针推广连续尾部麻醉技术。[81] 1942年,人们首次成功地使用柔性导管对一名劳动妇女进行连续尾侧麻醉。[82]
1947年,ManuelMartínezCurbelo(1906-1962)首次描述了腰椎硬膜外导管的放置。[83]
参考
Pagés, F (1921). "Anestesia metamérica". Revista de Sanidad Militar (in Spanish). 11: 351–4.
Silva M, Halpern SH (2010). "Epidural analgesia for labor: Current techniques". Local and Regional Anesthesia. 3: 143–53. doi:10.2147/LRA.S10237. PMC 3417963. PMID 23144567.
Rosenblatt MA, Abel M, Fischer GW, Itzkovich CJ, Eisenkraft JB (2006). "Successful Use of a 20% Lipid Emulsion to Resuscitate a Patient after a Presumed Bupivacaine-related Cardiac Arrest". Anesthesiology. 105 (7): 217–8. PMID 16810015.
Mulroy MF (2002). "Systemic toxicity and cardiotoxicity from local anesthetics: incidence and preventive measures". Reg Anesth Pain Med. 27 (6): 556–61. PMID 12430104.
Stark P (February 1979). "The effect of local anaesthetic agents on afferent and motor nerve impulses in the frog". Archives Internationales De Pharmacodynamie Et De Therapie. 237 (2): 255–66. PMID 485692.
Tobias JD, Leder M (October 2011). "Procedural sedation: A review of sedative agents, monitoring, and management of complications". Saudi Journal of Anaesthesia. 5 (4): 395–410. doi:10.4103/1658-354X.87270. PMC 3227310. PMID 22144928.
Baldini G, Bagry H, Aprikian A, Carli F (May 2009). "Postoperative urinary retention: anesthetic and perioperative considerations". Anesthesiology. 110 (5): 1139–57. doi:10.1097/ALN.0b013e31819f7aea. PMID 19352147.
Krane EJ, Tyler DC, Jacobson LE (1989). "The dose response of caudal morphine in children". Anesthesiology. 71 (1): 48–52. doi:10.1097/00000542-198907000-00009. PMID 2751139.
Jacobson L, Chabal C, Brody MC (1988). "A dose-response study of intrathecal morphine: efficacy, duration, optimal dose, and side effects". Anesth Analg. 67 (11): 1082–8. doi:10.1213/00000539-198867110-00011. PMID 3189898.
Wüst HJ, Bromage PR (1987). "Delayed respiratory arrest after epidural hydromorphone". Anaesthesia. 42 (4): 404–6. doi:10.1111/j.1365-2044.1987.tb03982.x. PMID 2438964.
Haberkern CM, Lynn AM, Geiduschek JM, Nespeca MK, Jacobson LE, Bratton SL, Pomietto M (1996). "Epidural and intravenous bolus morphine for postoperative analgesia in infants". Can J Anaesth. 43 (12): 1203–10. doi:10.1007/BF03013425. PMID 8955967.
Agaram R, Douglas MJ, McTaggart RA, Gunka V (January 2009). "Inadequate pain relief with labor epidurals: a multivariate analysis of associated factors". Int J Obstet Anesth. 18 (1): 10–4. doi:10.1016/j.ijoa.2007.10.008. PMID 19046867.
Norris MC, Leighton BL, DeSimone CA (1989). "Needle bevel direction and headache after inadvertent dural puncture". Anesthesiology. 70 (5): 729–31. doi:10.1097/00000542-198905000-00002. PMID 2655500.
Sprigge JS, Harper SJ (2008). "Accidental dural puncture and post dural puncture headache in obstetric anaesthesia: presentation and management: a 23-year survey in a district general hospital". Anaesthesia. 63 (1): 36–43. doi:10.1111/j.1365-2044.2007.05285.x. PMID 18086069.
Wilson IH, Allman KG (2006). Oxford handbook of anaesthesia. Oxford: Oxford University Press. p. 20. ISBN 978-0-19-856609-0.
Basurto, Ona (2/1/2015). "Drugs for treating headache after a lumbar puncture". www.cochrane.org. The Cochrane Library. Retrieved 11/16/18. Caffeine proved to be effective in decreasing the number of people with PDPH and those requiring extra drugs (2 or 3 in 10 with caffeine compared to 9 in 10 with placebo). Gabapentin, theophylline and hydrocortisone also proved to be effective, relieving pain better than placebo Check date values in: |access-date=, |date= (help)
Wang Y, Wang S (March 10, 1994). "Headache associated with low CSF pressure". MedLink.
Jonas K, Johansson LM, Nissen E, Ejdebäck M, Ransjö-Arvidson AB, Uvnäs-Moberg K (2009). "Effects of Intrapartum Oxytocin Administration and Epidural Analgesia on the Concentration of Plasma Oxytocin and Prolactin, in Response to Suckling During the Second Day Postpartum". Breastfeed Med. 4 (2): 71–82. doi:10.1089/bfm.2008.0002. PMID 19210132.
Shih CK, Wang FY, Shieh CF, Huang JM, Lu IC, Wu LC, Lu DV (2012). "Soft catheters reduce the risk of intravascular cannulation during epidural block—a retrospective analysis of 1,117 cases in a medical center". Kaohsiung J. Med. Sci. 28 (7): 373–6. doi:10.1016/j.kjms.2012.02.004. PMID 22726899.
Giebler RM, Scherer RU, Peters J (1997). "Incidence of neurologic complications related to thoracic epidural catheterization". Anesthesiology. 86 (1): 55–63. doi:10.1097/00000542-199701000-00009. PMID 9009940.
Clarkson CW, Hondeghem LM (1985). "Mechanism for bupivacaine depression of cardiac conduction: fast block of sodium channels during the action potential with slow recovery from block during diastole". Anesthesiology. 62 (4): 396–405. doi:10.1097/00000542-198504000-00006. PMID 2580463.
Groban L, Deal DD, Vernon JC, James RL, Butterworth J (2001). "Cardiac resuscitation after incremental overdosage with lidocaine, bupivacaine, levobupivacaine, and ropivacaine in anesthetized dogs". Anesth Analg. 92 (1): 37–43. doi:10.1097/00000539-200101000-00008. PMID 11133597.
Troop M. (2002). "Negative aspiration for cerebral fluid does not assure proper placement of epidural catheter". AANA J. 60 (3): 301–3. PMID 1632158.
"Epidurals and risk: it all depends [May 2007; 159–3]". Archived from the original on December 23, 2012.
Scott DA, Beilby DS, McClymont C (1995). "Postoperative analgesia using epidural infusions of fentanyl with bupivacaine. A prospective analysis of 1,014 patients". Anesthesiology. 83 (4): 727–37. doi:10.1097/00000542-199510000-00012. PMID 7574052.
Wilson IH, Allman KG (2006). Oxford handbook of anaesthesia. Oxford: Oxford University Press. p. 21. ISBN 978-0-19-856609-0.
Rice I, Wee MY, Thomson K (January 2004). "Obstetric epidurals and chronic adhesive arachnoiditis". Br J Anaesth. 92 (1): 109–20. PMID 14665562.
Gendall KA, Kennedy RR, Watson AJ, Frizelle FA (2007). "The effect of epidural analgesia on postoperative outcome after colorectal surgery". Colorectal Dis. 9 (7): 584–98, discussion 598–600. doi:10.1111/j.1463-1318.2007.1274.x. PMID 17506795.
Wilson IH, Allman KG (2006). Oxford handbook of anaesthesia. Oxford: Oxford University Press. p. 1039. ISBN 978-0-19-856609-0.
Whitehead SA, Nussey S (2001). Endocrinology: an integrated approach. Oxford: BIOS. p. 122. ISBN 978-1-85996-252-7.
Gregory M. "Endocrine System: Posterior Pituitary". Archived from the original on December 13, 2007. Retrieved July 5, 2011.
Takayanagi Y, Yoshida M, Bielsky IF, Ross HE, Kawamata M, Onaka T, Yanagisawa T, Kimura T, Matzuk MM, Young LJ, Nishimori K (2005). "Pervasive social deficits, but normal parturition, in oxytocin receptor-deficient mice". Proceedings of the National Academy of Sciences of the United States of America. 102 (44): 16096–101. doi:10.1073/pnas.0505312102. PMC 1276060. PMID 16249339.
Mayo Clinic Staff. "Labor and Delivery: Pain Medications – Epidural Block". Retrieved 2011-07-05.
Seyb ST, Berka RJ, Socol ML, Dooley SL (1999). "Risk of cesarean delivery with elective induction of labour at term in nulliparous women". Obstet Gynecol. 94 (4): 600–607. doi:10.1016/S0029-7844(99)00377-4. PMID 10511367.
Anim-Somuah M, Smyth RM, Cyna AM, Cuthbert A (2018). "Epidural versus non-epidural or no analgesia in labour". The Cochrane Library. 5: CD000331. doi:10.1002/14651858.CD000331.pub4. PMID 29781504.
Liu EH, Sia AT (June 2004). "Rates of caesarean section and instrumental vaginal delivery in nulliparous women after low concentration epidural infusions or opioid analgesia: systematic review". BMJ. 328 (7453): 1410. doi:10.1136/bmj.38097.590810.7C. PMC 421779. PMID 15169744.
Halpern SH, Muir H, Breen TW, Campbell DC, Barrett J, Liston R, Blanchard JW (November 2004). "A multicenter randomized controlled trial comparing patient-controlled epidural with intravenous analgesia for pain relief in labor". Anesthesia and Analgesia. 99 (5): 1532–8, table of contents. doi:10.1213/01.ANE.0000136850.08972.07. PMID 15502060.
Wong CA, Scavone BM, Peaceman AM, McCarthy RJ, Sullivan JT, Diaz NT, Yaghmour E, Marcus RJ, Sherwani SS, Sproviero MT, Yilmaz M, Patel R, Robles C, Grouper S (February 2005). "The risk of cesarean delivery with neuraxial analgesia given early versus late in labor". The New England Journal of Medicine. 352 (7): 655–65. doi:10.1056/NEJMoa042573. PMID 15716559.
Ohel G, Gonen R, Vaida S, Barak S, Gaitini L (March 2006). "Early versus late initiation of epidural analgesia in labor: does it increase the risk of cesarean section? A randomized trial". American Journal of Obstetrics and Gynecology. 194 (3): 600–5. doi:10.1016/j.ajog.2005.10.821. PMID 16522386.
Wong CA, McCarthy RJ, Sullivan JT, Scavone BM, Gerber SE, Yaghmour EA (May 2009). "Early compared with late neuraxial analgesia in nulliparous labor induction: a randomized controlled trial". Obstetrics and Gynecology. 113 (5): 1066–74. doi:10.1097/AOG.0b013e3181a1a9a8. PMID 19384122.
Raj D, Williamson RM, Young D, Russell D (2013). "A simple epidural simulator: a blinded study assessing the 'feel' of loss of resistance in four fruits". Eur J Anaesthesiol. 30 (7): 405–8. doi:10.1097/EJA.0b013e328361409c. PMID 23749185.
Leighton BL (1989). "A greengrocer's model of the epidural space". Anesthesiology. 70 (2): 368–9. PMID 2913877.
"Epidural Steroid Injections". Pain Management Specialists.
Norman D (2003). "Epidural analgesia using loss of resistance with air versus saline: does it make a difference? Should we reevaluate our practice?". AANA Journal. 71 (6): 449–53. PMID 15098532.
Beilin Y, Arnold I, Telfeyan C, Bernstein HH, Hossain S (2000). "Quality of analgesia when air versus saline is used for identification of the epidural space in the parturient". Reg Anesth Pain Med. 25 (6): 596–9. doi:10.1053/rapm.2000.9535. PMID 11097666.
Rapp HJ, Folger A, Grau T (2005). "Ultrasound-guided epidural catheter insertion in children". Anesth Analg. 101 (2): 333–9, table of contents. doi:10.1213/01.ANE.0000156579.11254.D1. PMID 16037140.
Beilin Y, Bernstein HH, Zucker-Pinchoff B (1995). "The optimal distance that a multiorifice epidural catheter should be threaded into the epidural space". Anesth Analg. 81 (2): 301–4. doi:10.1097/00000539-199508000-00016. PMID 7618719.
Lim Y, Sia AT, Ocampo C (2005). "Automated regular boluses for epidural analgesia: a comparison with continuous infusion". Int J Obstet Anesth. 14 (4): 305–9. doi:10.1016/j.ijoa.2005.05.004. PMID 16154735.
Wong CA, Ratliff JT, Sullivan JT, Scavone BM, Toledo P, McCarthy RJ (2006). "A randomized comparison of programmed intermittent epidural bolus with continuous epidural infusion for labor analgesia". Anesth Analg. 102 (3): 904–9. doi:10.1213/01.ane.0000197778.57615.1a. PMID 16492849.
Sia AT, Lim Y, Ocampo C (2007). "A comparison of a basal infusion with automated mandatory boluses in parturient-controlled epidural analgesia during labor". Anesth Analg. 104 (3): 673–8. doi:10.1213/01.ane.0000253236.89376.60. PMID 17312228.
Basse L, Werner M, Kehlet H (2000). "Is urinary drainage necessary during continuous epidural analgesia after colonic resection?". Reg Anesth Pain Med. 25 (5): 498–501. doi:10.1053/rapm.2000.9537. PMID 11009235.
Kost-Byerly S, Tobin JR, Greenberg RS, Billett C, Zahurak M, Yaster M (1998). "Bacterial colonization and infection rate of continuous epidural catheters in children". Anesth Analg. 86 (4): 712–6. doi:10.1097/00000539-199804000-00007. PMID 9539589.
Kostopanagiotou G, Kyroudi S, Panidis D, Relia P, Danalatos A, Smyrniotis V, Pourgiezi T, Kouskouni E, Voros D (2002). "Epidural catheter colonization is not associated with infection". Surgical Infections. 3 (4): 359–65. doi:10.1089/109629602762539571. PMID 12697082.
Yuan HB, Zuo Z, Yu KW, Lin WM, Lee HC, Chan KH (2008). "Bacterial colonization of epidural catheters used for short-term postoperative analgesia: microbiological examination and risk factor analysis". Anesthesiology. 108 (1): 130–7. doi:10.1097/01.anes.0000296066.79547.f3. PMID 18156891.
Kinirons B, Mimoz O, Lafendi L, Naas T, Meunier J, Nordmann P (2001). "Chlorhexidine versus povidone iodine in preventing colonization of continuous epidural catheters in children: a randomized, controlled trial". Anesthesiology. 94 (2): 239–44. doi:10.1097/00000542-200102000-00012. PMID 11176087.
Aram L, Krane EJ, Kozloski LJ, Yaster M (2001). "Tunneled epidural catheters for prolonged analgesia in pediatric patients". Anesth Analg. 92 (6): 1432–8. doi:10.1097/00000539-200106000-00016. PMID 11375820.
Bubeck J, Boos K, Krause H, Thies KC (2004). "Subcutaneous tunneling of caudal catheters reduces the rate of bacterial colonization to that of lumbar epidural catheters". Anesth Analg. 99 (3): 689–93, table of contents. doi:10.1213/01.ANE.0000130023.48259.FB. PMID 15333395.
Nitescu P, Sjöberg M, Appelgren L, Curelaru I (1995). "Complications of intrathecal opioids and bupivacaine in the treatment of "refractory" cancer pain". Clin J Pain. 11 (1): 45–62. doi:10.1097/00002508-199503000-00006. PMID 7540439.
Buckley, Sarah (2014-01-24). "Epidurals: risks and concerns for mother and baby". Mothering No.133. Retrieved April 18, 2014.
Patel SS, Dunn CJ, Bryson HM (1996). "Epidural clonidine: a review of its pharmacology and efficacy in the management of pain during labour and postoperative and intractable pain". CNS Drugs. 6 (6): 474–497. doi:10.2165/00023210-199606060-00007.
Salem IC, Fukushima FB, Nakamura G, Ferrari F, Navarro LC, Castiglia YM, Ganem EM (2007). "Side effects of subarachnoid and epidural sufentanil associated with a local anesthetic in patients undergoing labor analgesia". Revista Brasileira de Anestesiologia. 57 (2): 125–135. PMID 19466346.
"Anesthesia". Harvard University Press. Retrieved April 18, 2014.
Thorp JA, Breedlove G (1996). "Epidural analgesia in labor: an evaluation of risks and benefits". Birth. 23 (2): 63–83. doi:10.1111/j.1523-536X.1996.tb00833.x. PMID 8826170.
Sng BL, Leong WL, Zeng Y, Siddiqui FJ, Assam PN, Lim Y, Chan ES, Sia AT (October 9, 2014). "Early versus late initiation of epidural analgesia for labour". The Cochrane Database of Systematic Reviews. 10 (10): CD007238. doi:10.1002/14651858.CD007238.pub2. PMID 25300169.
Dr Hayley Willacy; Dr Colin Tidy (June 16, 2014). "Pain relief in labour". Patient.info. EMIS. Retrieved 2014-09-02.
Lothian JA (2009). "Safe, healthy birth: what every pregnant woman needs to know". J Perinat Educ. 18 (3): 48–54. doi:10.1624/105812409X461225. PMC 2730905. PMID 19750214.
Torvaldsen S, Roberts CL, Simpson JM, Thompson JF, Ellwood DA (2006). "Intrapartum epidural analgesia and breastfeeding: a prospective cohort study". Int Breastfeed J. 1 (1): 24. doi:10.1186/1746-4358-1-24. PMC 1702531. PMID 17134489.
Camann W (2007). "Labor analgesia and breast feeding: avoid parenteral narcotics and provide lactation support". Int J Obstet Anesth. 16 (3): 199–201. doi:10.1016/j.ijoa.2007.03.008. PMID 17521903.
Block BM, Liu SS, Rowlingson AJ, Cowan AR, Cowan JA, Wu CL (2003). "Efficacy of postoperative epidural analgesia: a meta-analysis". JAMA. 290 (18): 2455–63. doi:10.1001/jama.290.18.2455. PMID 14612482.
Ballantyne JC, Carr DB, deFerranti S, Suarez T, Lau J, Chalmers TC, Angelillo IF, Mosteller F (1998). "The comparative effects of postoperative analgesic therapies on pulmonary outcome: cumulative meta-analyses of randomized, controlled trials". Anesth Analg. 86 (3): 598–612. doi:10.1097/00000539-199803000-00032. PMID 9495424.
Wilson IH, Allman KG (2006). Oxford handbook of anaesthesia. Oxford: Oxford University Press. p. 1038. ISBN 978-0-19-856609-0.
Beattie WS, Badner NH, Choi P (2001). "Epidural analgesia reduces postoperative myocardial infarction: a meta-analysis". Anesth Analg. 93 (4): 853–8. doi:10.1097/00000539-200110000-00010. PMID 11574345.
Yokoyama M, Itano Y, Katayama H, Morimatsu H, Takeda Y, Takahashi T, Nagano O, Morita K (2005). "The effects of continuous epidural anesthesia and analgesia on stress response and immune function in patients undergoing radical esophagectomy". Anesth Analg. 101 (5): 1521–7. doi:10.1213/01.ANE.0000184287.15086.1E. PMID 16244024.
Rigg JR, Jamrozik K, Myles PS, Silbert BS, Peyton PJ, Parsons RW, Collins KS (2002). "Epidural anaesthesia and analgesia and outcome of major surgery: a randomised trial". Lancet. 359 (9314): 1276–82. doi:10.1016/S0140-6736(02)08266-1. PMID 11965272.
Tubben RE, Murphy PB (2018), "Epidural Blood Patch", StatPearls, StatPearls Publishing, PMID 29493961, retrieved 2018-10-31
Corning, JL (1885). "Spinal anaesthesia and local medication of the cord". New York Medical Journal. 42: 483–5.
Marx GF (1994). "The first spinal anesthesia. Who deserves the laurels?". Regional Anesthesia. 19 (6): 429–30. PMID 7848956.
Dogliotti AM (1933). "Research and clinical observations on spinal anesthesia: with special reference to the peridural technique". Anesthesia & Analgesia. 12 (2): 59–65. doi:10.1213/00000539-193301000-00014.
Curelaru I, Sandu L (June 1982). "Eugen Bogdan Aburel (1899-1975). The pioneer of regional analgesia for pain relief in childbirth". Anaesthesia. 37 (6): 663–9. PMID 6178307.
Goerig M, Freitag M, Standl T (December 2002). "One hundred years of epidural anaesthesia—the men behind the technical development". International Congress Series. 1242: 203–212. doi:10.1016/s0531-5131(02)00770-7.
Edwards WB, Hingson RA (1942). "Continuous caudal anesthesia in obstetrics". American Journal of Surgery. 57 (3): 459–64. doi:10.1016/S0002-9610(42)90599-3.
Hingson RA, Edwards WE (1943). "Continuous Caudal Analgesia in Obstetrics". Journal of the American Medical Association. 121 (4): 225–9. doi:10.1001/jama.1943.02840040001001.
Martinez Curbelo M (1949). "Continuous peridural segmental anesthesia by means of a ureteral catheter". Curr Res Anesth Analg. 28 (1): 13–23. doi:10.1213/00000539-194901000-00002. PMID 18105827. |